Aerosolen, ventilatie en COVID19
Achtergrond-informatie bij het KNAW webinar 'Er hangt iets in de lucht'
Dit document geeft achtergrondinformatie over wat wij momenteel weten, en ook over wat wij niet weten, gecombineerd met verwijzingen naar de relevante literatuur. Wij hebben getracht om de tekst niet te technisch te maken, zodat de informatie hopelijk toegankelijk is voor de gemiddelde lezer(es) van de wetenschapsbijlage van de krant.
Door: D. Bonn (UvA), D Frenkel (Cambridge) en D Lohse (MPI/U Twente)
Met dank aan: Bert Blocken (TU/E), Philomena Bluyssen (TU-Delft), Roel Coutinho (UMC Utrecht), Alex Friedrich (UMC Groningen), Sander Herfst (EUR), Mazi Jalaal (UvA), Mariëtte Lokate (UMC Groningen), Jos van der Meer (Radboud UMC) en Sjaak Neefjes (LUMC)[a] .
[a] Wij hebben hun vele suggesties zo goed mogelijk verwerkt, maar zij zijn niet verantwoordelijk voor de tekst zoals die hier nu staat.
Verspreidingsroutes voor SARS-CoV2
Mensen die besmet zijn met SARS-CoV2 kunnen het virus op verschillende manieren overbrengen op anderen.
Drie mogelijke routes hebben veel aandacht gekregen:
- Overdracht van mens-tot-mens op korte afstand (5 meter of minder) door direct contact, of door het overbrengen van relatief grote druppels die veel virusdeeltjes bevatten. Deze route is algemeen geaccepteerd en veel van de huidige instructies richten zich hierop. In het bijzonder: afstand houden, frequent handen wassen en het dragen van maskers en schermen die grotere druppels tegenhouden.
- Door kleine druppeltjes die lang in de lucht kunnen blijven zweven. Over deze route bestaat veel onduidelijkheid omdat instellingen zoals de WHO er aanvankelijk vanuit gingen dat deze route niet belangrijk was voor COVID19, of uitsluitend in speciale omgevingen, zoals ruimten waar COVID19 patiënten behandelingen ondergaan die veel druppeltjes kunnen produceren. Echter, gedurende het afgelopen jaar is er veel wetenschappelijke informatie beschikbaar gekomen die aangeeft dat er meer dan kleine en grote druppels bestaan, maar een soort continuüm van aerosol-vormende eenheden. De mogelijkheid dat COVID-19 zich via aerosolen door de lucht verspreidt moet dan ook serieus genomen worden, zeker in de context van zogeheten “super-spreader” incidenten: situaties waarbij een enkel besmettelijk persoon vele, soms tientallen andere aansteekt, b.v. in openbaar vervoer, festivals, congressen, concerten, kerken, of in restaurants.
- Indirecte overdracht van mens-naar-voorwerp-naar-mens: Hieraan is veel aandacht besteed. Iemand die besmettelijk is, zou de infectie kunnen overdragen via de handen en via voorwerpen (deurknoppen, trapleuningen, liftknoppen, touchscreens, toetsenborden, bestek/borden/glazen etc.). Die besmette voorwerpen kunnen dan weer aangeraakt worden door iemand die vatbaar is. De besmette handen kunnen virusdeeltjes vervolgens naar de slijmvliezen van mond, neus en oog brengen. Ook hier is de eerste voorzorgsmaatregel: frequent handen wassen, in sommige situaties handen desinfecteren, vermijd het aanraken van objecten die kunnen zijn aangeraakt door mensen die wellicht besmettelijk zijn, vermijd finger food (in iedere geval zonder tevoren de handen te hebben gewassen. De Amerikaanse CDC schrijft echter in een Science Brief van 5/4/21 [i]dat de kans op besmetting gedurende de Covid-19 pandemie door aanraking van een besmet oppervlak, in vergelijking met de andere transmissiewegen, vermoedelijk klein is. Toch, kan bij miljoenen besmettingen deze transmissieweg niet als irrelevant worden beschouwd. Er zijn tot nu toe geen aanwijzingen dat voorwerpen zoals postpakketjes een belangrijke besmettingsroute zijn.
[i] CDC Science Brief: SARS-CoV-2 and Surface (Fomite) Transmission for Indoor Community Environments, https://www.cdc.gov/coronavirus/2019-ncov/more/science-and research/surface-transmission.html
Waarom een document over de mogelijke verspreiding van COVID19 door de lucht?
Het huidige document richt zich vooral over de tweede route, omdat de informatievoorziening hierover voor velen verwarrend is. Om deze route te onderscheiden van besmetting door grotere druppels, noemen wij de verspreiding door lang-zwevende druppeltjes de “aerosol” route.
Waarom is er überhaupt een discussie ontstaan over de mogelijk rol van dit verspreidingsmechanisme van SARS-Cov2? In essentie is de vraag of het belang van een verspreidingsmechanisme wetenschappelijk bewezen moet zijn voordat men preventieve maatregelen neemt, of dat men een plausibel, groot risico serieus moet nemen totdat het kan worden uitgesloten. Het gaat dus om een risico-inschatting en afweging op basis van de tot heden bekende wetenschappelijke data van SARS-Cov2 of andere vergelijkbare virussen.
Deze risico-analyse is extreem belangrijk bij een pandemie waar verkeerde afwegingen tot een snellere verspreiding en meer slachtoffers kan leiden. Analoge afwegingen moesten in het verleden worden gemaakt bij de campagnes tegen het roken, bij het invoeren van veiligheidsgordels en nu weer, bij de discussie over de menselijke invloed op het klimaat.
Experimentele studies waarbij de overdracht van SARS-CoV2 van mens-op-mens wordt onderzocht zijn momenteel in voorbereiding[i] maar het kan lang duren voordat we kwantitatief de verschillende verspreidingsmechanismen van de originele of latere varianten van SARS-COV2 kennen. Zoveel tijd is er echter niet tijdens een pandemie.
De vraag die de wetenschap zich moet stellen is dus: Is het, in het licht van de beschikbare statistische, biomedische en fysische gegevens verantwoord om het mogelijke belang van de verspreiding van COVID19 via aerosolen grotendeels te negeren omdat het bewijs niet rond is? Bij het beantwoorden van deze vraag moet het voorzorgsbeginsel de doorslag geven: elimineer vermijdbare risico’s, ook bekend als het “better-safe-than-sorry” principe.
[i] https://www.ox.ac.uk/news/2021-04-19-human-challenge-trial-launches-study-immune-response-covid-19
Vragen (en een paar antwoorden)
Wij behandelen een aantal vragen waarover we inmiddels meer weten dan 1 jaar geleden.
Vraag 1: Hoe belangrijk is verspreiding door aerosolen?
Om deze vraag te kunnen beantwoorden moeten we weten waar mensen de besmetting oplopen. Dat lijkt een eenvoudige vraag, maar het antwoord is niet simpel omdat het vaak niet bekend is hoe en waar mensen besmet raken. Als je vraagt: wat zijn de belangrijkste plekken waar mensen een infectie oplopen, dan is het antwoord dat we het in twee derde van de gevallen niet weten. Waar we wel achter zijn gekomen, is dat het erop lijkt dat de helft van de mensen zich “in de eigen woning” heeft besmet. Maar hoeveel mensen worden er binnen een huishouden besmet als zij de woning delen met één drager? Dan blijkt (voor de varianten van het virus waar we nu data over hebben):
- De meeste dragers (ongeveer 80%) besmetten niemand anders (ASHRAE Position Document on Infectious Aerosols, https://www.condair.com/m/0/final-pd-infectiousaerosols-2020.pdf) [i]
- De kans op één of meer secundaire infecties binnen een huishouden is niet erg hoog. De schattingen variëren van minder dan 20 tot 50% (de aantallen hangen mede af van het aantal mensen per huishouden, de verschillen in natuurlijke weerstand tegen COVID en een aantal sociale factoren). Maar, hoe het ook zij: met dit percentage secundaire infecties alleen kan het reproductiegetal R nooit boven de 1 komen. Het zou dan ergens tussen de 0.2 en 0.5 moeten liggen. De conclusie is dat veel infecties worden opgelopen op andere locaties dan de eigen woning.
- Zelfs al wordt de helft van mensen thuis besmet, de primaire infectie moet van buiten het eigen huis komen.
Het is dus belangrijk om te weten hoe we de kans op besmetting bij activiteiten buiten de eigen woning zo klein mogelijk kunnen houden. Alweer: afstand houden en handen wassen/desinfecteren.
Maar het is ook belangrijk om te weten hoe we het risico op besmetting door aerosolen kunnen beperken, omdat aerosolen in drukke/onvoldoende geventileerde ruimten veel mensen tegelijk kunnen. Er zijn sterke aanwijzingen dat aerosolen in drukke en onvoldoende geventileerde ruimten veel mensen tegelijk kunnen besmetten. Het is de vraag hoe we dit risico kunnen beperken.
Om een vaak geciteerd voorbeeld te noemen[ii]: in China, in de periode van enkele dagen vóór de lockdown tot enkele dagen daarna, raakten nog veel mensen besmet (daarna nog maar nauwelijks). Een analyse van ruim 5000 primaire besmettingen, liet zien dat deze groep ruim 2000 mensen had besmet. Sommige virusdragers besmetten een aantal anderen (tot 10 in dit geval). Echter: in slechts één geval besmette een drager in de buitenlucht twéé anderen, alle andere incidenten met twee of meer infecties vonden binnen plaats. Deze bevindingen (en vele anderen) suggereren dat dat er een hoog risico op besmetting is wanneer men met een besmettelijk persoon in een afgesloten ruimte is. Tijdens het webinar presenteerde Mariëtte Lokate (UMCG) gegevens waaruit blijkt dat een niet verwaarloosbare fractie van de aerosoldeeltjes een celcultuur kunnen infecteren (zie ook [iii] ). Tevens lieten experimenten van team van Sander Herfst aan fretten zien dat SARS-CoV-2 infectieus kan blijven na een luchtreis van meer dan één meter[iv].
Zoals gezegd is de kans op secundaire besmetting in de thuissituatie onvoldoende is om tot een R groter dan 1 te leiden. Daarentegen is het gemiddelde aantal mensen in een infectiecluster veel hoger op plaatsen waar grote groepen met elkaar in contact komen, zoals op werk, AZC’s, gevangenissen, slachthuizen en vooral zorginstellingen. In ziekenhuizen en verpleeghuizen is de mediane clustergrootte 9 tot 16, met uitschieters tot 400 (in ziekenhuizen). Sommige onderzoekers zijn er daarom toe overgegaan om een instelling-specifieke R-waarde te berekenen, die veel hoger ligt dan de gemiddelde R waarde (0,8 – 3) die aan de oorspronkelijk SARS-CoV-2 variant werd toegeschreven. De hoge R-waarde voor zorginstellingen heeft te maken met een aaneenschakeling van super-spreading incidenten waarbij het virus wordt overgedragen tussen personeelsleden, tussen patiënten, en tussen deze twee groepen[v], maar ook het verplaatsen van patiënten van één afdeling naar een andere. De internationale consensus is inmiddels dat veel super-spreader incidenten moeilijk te begrijpen zijn zonder de verspreiding door aerosolen mee te rekenen[vi]. Dit is in detail uitgewerkt in een recente publicatie in de Proceedings of the National Academy of Sciences (USA)[vii] over de verspreiding van COVID10 aan boord van de Diamond Princess.
[i] Household Transmission of SARS-CoV-2: A Systematic Review and Meta-analysis, Z J Madewell et al., JAMA Network Open. 2020;3(12):e2031756. doi:10.1001/jamanetworkopen.2020.31756
[ii] Indoor transmission of SARS-CoV-2, H Qian et al. , Indoor Air (Early View),, https://onlinelibrary.wiley.com/doi/10.1111/ina.12766
[iii] J.A. Lednicky et al, Viable SARS-CoV-2 in the air of a hospital room with COVID-19 patients, Int. J. Infect. Dieseases,2020, 100, 476–482, doi.org/10.1016/j.ijid.2020.09.025
[iv] J.S. Kutter et al. SARS-CoV and SARS-CoV-2 are transmitted through the air between ferrets over more than one meter distance, Nature Communications (2021)12:1653, doi.org/10.1038/s41467-021-21918-6
[v] COVID-19, 2e Kamer-briefing 4 febr 2021, https://www.tweedekamer.nl/downloads/document?id=4bc95c86-1f0f-4ea9-bf76-38bb413c6f05&title=Presentatie%20de%20heer%20Jaap%20van%20Dissel%20%28directeur%20van%20het%20Centrum%20voor%20Infectieziektebestrijding%20van%20het%20RIVM%29.pdf
[vi] Sixty-third SAGE meeting on COVID-19 - 22 October 2020 https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/935103/sage-63-meeting-covid-19-s0842.pdf
[vii] Mechanistic transmission modeling of COVID-19 on the Diamond Princess cruise ship demonstrates the importance of aerosol transmission, P. Azimi et al. Proc. Nat. Acad Sci (USA) 2020, 118, e2015482118. https://www.pnas.org/content/pnas/118/8/e2015482118.full.pdf
Vraag 2: Wie/wat zijn de super-spreaders?
Een super-spreader gebeurtenis is een incident waarbij één besmettelijke persoon (presymptomatisch, symptomatisch, of asymptomatisch), vele anderen infecteert. De data die we nu hebben suggereren dat dit niet alleen via grote druppels maar ook via aerosolen (besmette medewerker in een horeca of in een zorginstelling) kan gebeuren. Over besmetting via aerosolen is bekend dat die bijna uitsluitend binnen, en met name in slecht geventileerde ruimtes, plaatsvindt. Een van de eerste ‘super-spreader events’ betrof een restaurant in Guangzhou, China, waar meerdere personen aan verschillende tafels (meer dan 1.5m verwijderd) werden besmet door een enkele persoon[i]. Een ander, relatief goed-gedocumenteerd voorbeeld is een koor repetitie in Skagit County (USA): bij deze repetitie van 61 personen werd redelijk afstand gehouden. Er was één bekende drager (maar het werkelijke aantal kan hoger zijn geweest). 87% van het koor ontwikkelde daarop symptomen van COVID-19 (in 31 gevallen werd COVID-19 ook met een test bevestigd). De aftand tussen de bekende drager en de meeste koorleden was vele meters[ii],[iii]. Deze voorbeelden, hoewel suggestief, laten zien dat “incidenten” geen “experimenten” zijn, en dat we, hoewel er veel andere incidenten zijn gerapporteerd, vermoedelijk nog lang moeten wachten voordat de risico’s kwantitatief bekend zijn.
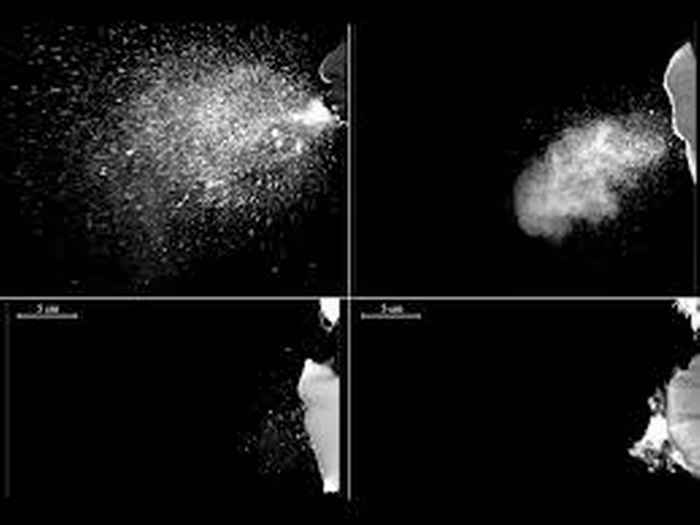
Aerosolen worden gegenereerd door ademen, praten, zingen, hoesten en niezen, waarbij speeksel en slijm worden uitgestoten als druppeltjes die tussen de 1 en 10 micrometer groot zijn. Grotere druppels zijn gevaarlijk op korte afstand. Aerosol druppeltjes uitgestoten door een “besmettelijk” persoon kunnen besmettelijke virusdeeltjes bevatten[iv]. Er zijn dus verschillende factoren die samen de kans op een superspreader event vergroten:
- De infecterende persoon is een supershedder. Dat wil zeggen, iemand die veel virusdeeltjes verspreidt en daardoor vele anderen infecteert. Dit kan te maken hebben met een bepaalde individuele constitutie, waardoor er meer druppels zijn, of waardoor iemand meer druppels genereert (b.v. een luide stem of druppel-genereerde spraak; meestal ligt het eraan, dat een persoon in de fase van ziekte is, waar een hoge virusproductie gewoon bij het ziektebeeld past, en dat is vaak net voor of op het moment van begin van symptomen.
- Echter, bij hoge virusproductie en dus hoge virusconcentraties van de infecterende persoon zullen meer aerosol druppels virus bevatten. Op basis van neus-keeluitstrijken van patiënten dragen 75%, 50% en 5% van de besmette personen een geschat aantal SARS-CoV-2 deeltjes per mL slijm van respectievelijk ten minste 105, 106 en 108. Een recent artikel[v] suggereert dat een 10% van de patiënten gedurende korte tijd zelfs waarden van bijna 1010 virusdeeltjes per ml kan bereiken en 1% van de patiënten zelfs tienmaal meer. Men kan deze getallen echter niet zonder meer vertalen naar het aantal infectieuze virusdeeltjes per druppeltje. De variatie tussen verschillende mensen is dus groot, en de virusconcentratie in het speeksel varieert ook nog in de tijd voor een bepaalde persoon.
- Vanaf het verlaten van de mond, zal het water in een druppel afhankelijk van de relatieve vochtigheid van de omgeving, verdampen. Een relatieve grote druppel, waarvan je zou verwachten dat die naar beneden valt, kan door die verdamping, een "zwevende druppel" worden. De kleine aerosol-deeltjes blijven lang in de lucht hangen; afhankelijk van de ventilatie van de ruimte tussen de 1-30 minuten. Bij onvoldoende ventilatie en zonder luchtfilters stijgt de verontreiniging in de lucht gestaag doordat de geïnfecteerde persoon virusdeeltjes blijft uitstoten. Een niet geïnfecteerd persoon die lucht inademt en dus virusdeeltjes binnenkrijgt heeft bij een lang verblijf in dit soort binnenruimtes samen met een geïnfecteerd persoon, meer kans op infectie, doordat er een grotere kans is op infectie als er meer contact is met virusdeeltjes. Op dit moment is het echter onvoldoende bekend hoeveel infectieuze virussen worden uitgeademd door een geïnfecteerd persoon en hoe lang deze virussen in de lucht ‘overleven’ en dus nog in staat zijn een ander persoon te infecteren.
- De minimale infectiedosis (MID). De minimale infectie dosis heeft belangrijke invloed op de transmissiekans van SARS-CoV-2. Recent onderzoek heeft uitgewezen dat de MID voor SARS-CoV-2 kan variëren met een factor 100, met een doorsneewaarde van 100 infectieuze virusdeeltjes [vi]. Dit is vergelijkbaar met de MID van het SARS coronavirus uit 2003 dat echter niet tot een pandemie heeft geleid. Ter vergelijking, de MID van griepvirussen is slechts 3-5. Dat betekent dus dat griepvirussen tot meer transmissie leiden.
[i] COVID-19 outbreak associated with air conditioning in restaurant, Guangzhou, China, 2020. J Lu et al. Emerg Infect Dis 2020;26:1628e31. https://wwwnc.cdc.gov/eid/article/26/7/pdfs/20-0764.pdf
[ii] Transmission of SARS-CoV-2 by inhalation of respiratory aerosol in the Skagit Valley Chorale superspreading event, S.L. Miller et al, Indoor Air.
2021;31:314-323. https://onlinelibrary.wiley.com/doi/10.1111/ina.12751.
[iii] Coronavirus Disease Outbreak in Call Center, South Korea, SY Park et al. Emerging Infectious Diseases, 26, No. 8, August 2020,
https://wwwnc.cdc.gov/eid/article/26/8/pdfs/20-1274.pdf , CDC: Science Brief/SARS-CoV-2 and Potential Airborne Transmission, https://www.cdc.gov/coronavirus/2019-ncov/science/science-briefs/scientific-brief-sars-cov-2.html
[iv] Particle sizes of infectious aerosols: implications for infection control. KP Fennelly, Lancet Respir Med. 2020 Sep;8(9):914-924. doi: 10.1016/S2213-2600(20)30323-4.
[v] Heterogeneity in transmissibility and shedding SARS-CoV-2 via droplets and aerosols, P.Z. Chen et al., https://www.medrxiv.org/content/10.1101/2020.10.13.20212233v1
[vi] Genomic epidemiology of superspreading events in Austria reveals mutational dynamics and transmission properties of SARS-CoV-2, A. Popa et al. Science Transl. Med. 12, eabe2555 (2020), https://stm.sciencemag.org/content/12/573/eabe2555/tab-pdf
Vraag 3: Helpen mondkapjes, en zo ja welke?
Hier is het belangrijk dat mensen niet alleen maar denken aan het risico dat ze zelf lopen, maar ook hoeveel risico een ander loopt, als zij zelf onverhoopt besmettelijk zijn, zonder het te weten.
Mondkapjes hebben dus twee functies: Ten eerste om de aerosolen en de druppeltjes die worden uitgeademd/gehoest/gezongen door een besmettelijk persoon (deels) tegen de houden en in iedere geval dicht bij het lichaam te houden zodat ze kunnen opstijgen in de warme lucht die door het lichaam wordt afgegeven (zie figuur hieronder). Bij goede ventilatie wordt deze opstijgende lucht afgevoerd voordat er schade kan ontstaan. Ten tweede om een voor infectie vatbare drager te beschermen tegen het feit dat virus-dragende druppels en aerosolen in de mond en neus van iemand anders komen of kunnen worden ingeademd. Deze bescherming werkt goed bij mondkapjes, wanneer zowel de virusdragers als de vatbaren een mondkapje dragen. Om tegen inademing te beschermen zijn mondkapjes met goede filter-efficiëntie, zoals FFP2 of FFP3 maskers die goed op het gezicht passen, veiliger. Een eenvoudige test om na te gaan of er niet te veel lucht langs het filter stroomt is om te controleren of het mondkapje bij het praten op een neer beweegt door de drukfluctuaties.
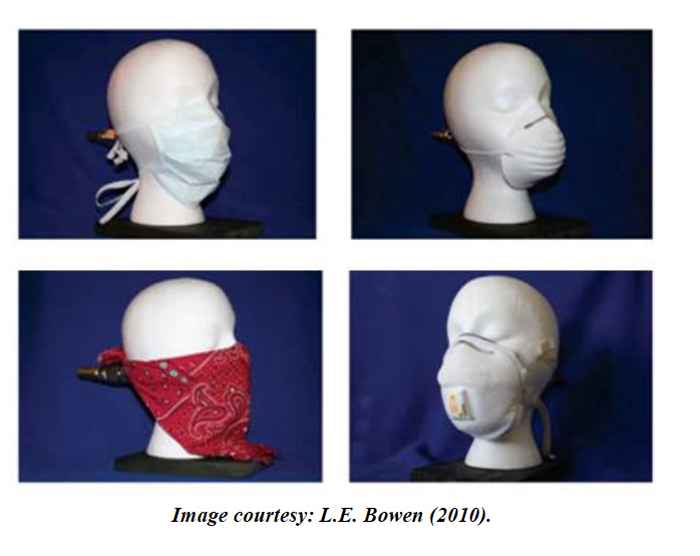
De belangrijkste vraag is natuurlijk: bieden verschillende soorten maskers verschillende beschermingen tegen aerosolen voor de drager? Een vergelijkende studie van verschillende soorten maskers liet zien dat de verschillen groot zijn: een goed FFP2/N95-masker houdt meer dan 90% van die zeer kleine deeltjes tegen, wat een hele prestatie is als je bedenkt dat je ook nog moet blijven ademen. Andere maskers zijn veel minder effectief: het vaak gebruikte chirurgische masker houdt slechts een derde van de druppels tegen, een bandana 10% en een stofmasker uit de bouwmarkt slechts 6%[i]. Dit laatste resultaat is waarschijnlijk te wijten aan het feit dat het masker niet goed sluit. Geïmproviseerde maskers zijn aanzienlijk slechter dan de professionele en bieden slechts een zeer gedeeltelijke bescherming. Chirurgische maskers zijn primair bedoeld om de patiënt te beschermen door te voorkomen dat druppels met pathogenen (met name bacteriën) uit de mond/neus van de chirurg in het operatiegebied vallen. Chirurgische maskers zijn niet erg efficiënt tegen aerosolen: als bij een operatie aerosol wordt gegenereerd, worden voor het medisch personeel andere maskertypes aanbevolen.
Welke maskertype optimaal is, is uiteindelijk geen aerosol-technische vraag, maar wordt bepaald door de hele infectiepreventie gerelateerde context, kennis en ervaring in de omgang met maskers door de gebruikers, het soort werk wat wordt verricht in relatie tot de ademweerstand. Om de uitademingsweerstand te verlagen zijn er daarom ook FFP2/3-maskers met uitademingsventiel. Echter: Lucht die wordt uitgeademd via het ventiel wordt niet gefilterd: maskers met ventiel zijn dus gevaarlijk – niet voor de drager zelf maar voor de mensen in zijn/haar omgeving.
Voor verder informatie, zie de presentatie van de Amerikaanse CDC over de “Science of Masking to Control COVID-19” [ii].
[i] Does That Face Mask Really Protect You? L E Bowem, Applied Biosafety Vol. 15, 67, 2010, https://www.liebertpub.com/doi/pdf/10.1177/153567601001500204
[ii] CDC presentation: https://www.cdc.gov/coronavirus/2019-ncov/downloads/science-of-masking-full.pdf
Vraag 4: Welke vormen van ventilatie helpen, en welke niet ?
Belangrijk is het onderscheid tussen continue ventilatie en kortstondige (in het Vlaams “verluchten” genoemd, in het Duits “Stoßlüften”). De meeste vormen van mechanische ventilatie die tot een goede uitwisseling van de lucht in een ruimte met ‘schone’ buitenlucht leiden, zijn overwegend goed. Idealiter wordt besmette, uitgeademde lucht direct afgevoerd, middels toevoer van schone lucht. Voor de afvoer van kleine aerosol deeltjes is een instroom van onderen en uitstroom van boven ideaal, omdat de warme lucht die mensen genereren de kleine aerosoldeeltjes die door een mondkapje stromen, naar boven afvoert[i]. Maar voor grotere druppels is een snelle afvoer naar onderen (zoals in vliegtuigen) beter, om te voorkomen dat zij verdampen voordat zij de grond raken.
De huidige, ingebouwde ventilatiesystemen vervangen veelal maar een deel van de lucht met buitenlucht (om te besparen op stook/koelkosten) en recirculeren de rest. Recirculeren wordt ten sterkste afgeraden in tijden van een pandemie, tenzij de gerecirculeerde lucht wordt gefilterd met bijvoorbeeld een HEPA-filter dat het gerecirculeerde deel van de lucht te ontdoet van virussen en aerosolen. HEPA-filters worden in operatiezalen en vliegtuigen gebruikt, maar ook plasma-luchtreinigers maken korte metten met aerosolen.
In veel publicaties over COVID19 wordt de ventilatie-capaciteit van een binnenruimte uitgedrukt in het aantal malen per uur dat de lucht wordt ververst (‘Air Changes per Hour’- ACH). Er worden zelfs aanbevelingen gedaan op basis van de ACH maat, bijvoorbeeld: 6 luchtverversingen per uur.
Toch is dit geen goede maat, omdat een ACH die voldoende is voor één type ruimte, bijvoorbeeld een woonkamer met 3 personen, niet adequaat is voor een bus met 30 personen.
Om die reden wordt de benodigde hoeveelheid ventilatie van een ruimte uitgedrukt in het aantal liters per seconde per persoon (l/s/p); zie bijvoorbeeld het “position document” van de American Society of Heating, Refrigerating and Air-Conditioning Engineers[ii]. Ook het Nederlands bouwbesluit ten aanzien van de ventilatie van binnenruimtes, gebruikt de maat l/s/p, zij het dat, bij eenzelfde aerosol concentratie de kans op besmetting door de lucht ook nog eens toeneemt met het aantal vatbaren in de ruimte. Ook is de verblijftijd belangrijk: een restaurant wordt langer bezocht dan een supermarkt. De eenvoudige webtools die gebruikt worden om risico’s in te schatten (zie “Referenties, achtergrondinformatie en web-tools”) brengen al deze factoren ruwweg in rekening.
Voor ieder type ruimte, en voor een gegeven bezetting, kan men nagaan of de huidige regels redelijke bescherming bieden tegen infectie door aerosolen. Op basis van het huidige Nederlandse bouwbesluit is dit voor de meeste binnenruimtes bij lange na niet het geval.
Voor sommige ruimtes (bijvoorbeeld voor intensief sporten) worden hogere luchtverversingssnelheden aangeraden maar niet verplicht gesteld. In ruimtes in ziekenhuizen waar een hoge kwaliteit van lucht essentieel is, zoals intensive care of operatiekamers, is de luchtverversingssnelheid echter wel goed geregeld.
De ventilatie van veel openbare ruimten is momenteel niet afdoende om bescherming te bieden tegen infecties als er zich één of meer superspreaders in de ruimte bevinden[1].
[1] Supermarkten lijken een uitzondering, omdat die veelal goed geventileerd zijn en men daar maar kort verblijft.
[i] Effects of ventilation on the indoor spread of COVID-19, R Bhagat et al., Journal of Fluid Mechanics 90, F1 (2020), https://doi.org/10.1017/jfm.2020.720
[ii] ASHRAE Position Document on Infectious Aerosols, https://www.condair.com/m/0/final-pd-infectiousaerosols-2020.pdf
Vraag 5: Hoe kan ik weten of een bepaalde publieke ruimte voldoende ventilatie heeft?
Een veel gebruikte (want eenvoudige meetbare) indicator voor de kwaliteit van de ventilatie is de CO2 concentratie, die stijgt met het aantal aanwezige personen en daalt met de snelheid van luchtverversing. Een CO2 concentratie van 400 ppm (parts per million) is een verglijkbaar met de concentratie buiten en dus normaal. Waardes boven de 1000 ppm, afkomstig van de ademlucht, geven een indicatie dat de ventilatie onvoldoende is en de aerosolconcentratie dus vermoedelijk hoog: een reden om niet lang in dit soort binnenruimtes te verblijven, en zeker niet zonder masker Ook hier helpt het om de ramen open te zetten om lucht uit te wisselen. Wel moet goed gelet worden op de locatie van de CO2 meting. In “dode” zones in een ruimte kan de concentratie erg hoog oplopen, terwijl die dicht bij ventilatieopeningen laag kan blijven.
Conclusie
In dit document hebben we geprobeerd de huidige kennis over de overdracht van het SARS CoV2 weer te geven. We hebben daarbij vooral de potentiële rol van aerosolen met name in binnenruimten belicht. Getalsmatig staat de bijdrage van deze aerosolen in besmetting staat nog niet vast. Niettemin menen wij dat het in de bestrijding van de pandemie goed is met overdracht door aerosolen in binnenruimten rekening te houden en maatregelen te treffen om deze vorm van mogelijke besmetting te voorkomen.
Algemene referenties
Epidemieën van besmettelijke ziekten: Wat zegt de wetenschap?
Een brochure van de KNAW (Amsterdam, maart 2021) https://knaw.nl/shared/resources/actueel/bestanden/Brochure_infectieziekten_epidemiologie.pdf
Indoor Air Changes and Potential Implications for SARS-CoV-2 Transmission, J.G. Allen et al., Journal of the American Medical Association (published online: April 16, 2021) doi:10.1001/jama.2021.5053.
Speech can produce jet-like transport relevant to asymptomatic spreading of virus, M.Abkarian et al. , PNAS 117,25237-25245 (2020), www.pnas.org/cgi/doi/10.1073/pnas.2012156117
It is Time to Address Airborne Transmission of COVID-19. Morawska L, Milton DK. Clin Infect Dis. 2020 Jul 6:ciaa939.
doi: 10.1093/cid/ciaa939.
Prather KA, Wang CC, Schooley RT. Reducing transmission of SARS-CoV-2 Science. 2020; 368(6498):1422-1424.
https://science.sciencemag.org/content/368/6498/1422/tab-pdf
A guideline to limit indoor airborne transmission of COVID-19,
MZ Bazant & JWM Bush,
https://www.pnas.org/content/pnas/118/17/e2018995118.full.pdf
Enkele webtools om het risico van besmetting via aerosolen te schatten
What’s your risk of catching COVID? These tools help you to find out,
M. Eisenstein, Nature 589, 158-159 (2021),
https://www.nature.com/articles/d41586-020-03637-y
Max Planck Instituut voor Chemie:
https://www.mpic.de/4747361/risk-calculator?en
Max Planck Instituut voor Vloeistofdynamica
https://aerosol.ds.mpg.de/en/
Universiteit van Cambridge:
https://airborne.cam/
Massachusetts Institute of Technology,
https://indoor-covid-safety.herokuapp.com/
Universiteit van Colorado
https://cires.colorado.edu/news/covid-19-airborne-transmission-tool-available
Dit document werd geproduceerd naar aanleiding van:
Een KNAW-Coronawebinar op 25/03/2021 over het onderwerp: ‘Er Hangt iets in de Lucht’ - Eén Jaar Coronapandemie. Buitenlandse sprekers: Cath Noakes, University of Leeds, Howard A Stone, Princeton University. Terugzien op: https://www.youtube.com/watch?v=UPtJ7EaY0Bk